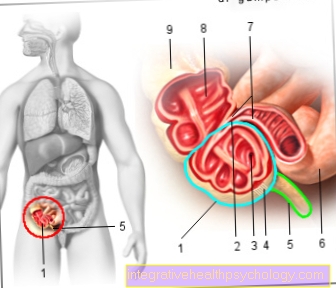
Maladie parodontale
Synonymes
Inflammation du parodonte, parodontite apicale, parodontite marginale, à tort: maladie parodontale (périmée)
définition
Dans la terminologie dentaire, le terme parodontite fait référence à la propagation de processus inflammatoires dans le parodonte.
Les gencives, le ciment dentaire, la mâchoire et la suspension fibreuse de la dent dans son compartiment peuvent être affectés.
Général
La parodontite est l'une des maladies les plus courantes.
Environ une personne sur deux à trois souffre au moins une fois au cours de sa vie de processus inflammatoires qui affectent les gencives (Gencive) ou affectent d'autres parties du système de support dentaire. En dentisterie, on distingue deux types de parodontite, la parodontite dite apicale (à partir de la pointe de la racine de la dent) et la parodontite marginale (à partir de la gencive).
Cependant, les deux types ne peuvent pas être complètement différenciés l'un de l'autre, car dans de nombreux cas, ils peuvent fusionner. Cause principale de l'une des extrémités de la racine de la dent (sommet) La parodontite sortante est le transfert d'agents pathogènes et / ou de facteurs inflammatoires d'une dent qui n'a pas été vendue sur le marché vers les structures du parodonte.
La parodontite dite marginale est déclenchée dans la majorité des cas observés par l'affaissement de la plaque dentaire sous la gencive.
Causes de la maladie parodontale
Une hygiène bucco-dentaire inadéquate, ou tout simplement non effectuée à fond, peut endommager définitivement la substance dentaire. Le résultat est principalement la formation d'une plaque molle qui se dépose à la surface de la substance dentaire et durcit au fil du temps en tartre solide. Ces dépôts sont constitués à la fois de résidus alimentaires et de déchets issus du métabolisme bactérien.
Si la plaque n'est pas enlevée pendant une longue période, elle peut principalement conduire à la formation de défauts carieux. Il existe également un risque que la plaque s'enfonce dans les zones situées sous la gencive. Le résultat est la formation de poches de gencives profondes. D'autres bactéries et / ou autres agents pathogènes peuvent migrer à l'intérieur de ces poches et s'y multiplier. À ce stade également, les bactéries produisent des déchets qui ont un effet nocif sur les racines des dents et les gencives. En règle générale, il en résulte le développement de processus inflammatoires avec immigration de diverses cellules sanguines (en particulier les leucocytes) et la formation de facteurs inflammatoires spécifiques.
Si le traitement approprié de cette parodontite est négligé, les processus inflammatoires se propagent inévitablement et affectent finalement également d'autres structures du parodonte. Une parodontite (généralement bactérienne) se développe.
La majeure partie de la population connaît le terme "Maladie parodontale«, Qui décrit exactement la maladie qui vient d'être décrite, est beaucoup plus courante. D'un point de vue dentaire, cependant, ce nom est complètement faux, car les maladies inflammatoires se terminent généralement par «-ite», tandis que le mot parodontose signifie une diminution des composants des gencives sans aucun processus inflammatoire.
Formes de maladie parodontale
Qu'est-ce que la maladie parodontale chronique?
La parodontite chronique est une maladie à évolution lente du système de support dentaire. De longues phases de stagnation (arrêt) et de courtes phases de progression (progression) sont caractéristiques. La parodontite chronique est la forme la plus courante de maladie parodontale.
Les déclencheurs comprennent la plaque sous-gingivale (sous les gencives) et les germes frontaux caractéristiques.
Des maladies médicales générales telles que le VIH, le diabète sucré, l'ostéoporose et diverses maladies de la peau et des muqueuses peuvent également être le déclencheur.
Les prothèses doivent également être examinées en particulier, les prothèses mal ajustées ou mal ajustées ou les couronnes et ponts anciens peuvent également offrir de bons points d'entrée pour les bactéries. Le tabagisme et la consommation fréquente d'alcool peuvent également favoriser l'apparition de la maladie.
Les patients de plus de 45 ans sont souvent touchés. Habituellement, toutes les dents ne sont pas touchées par la parodontite chronique, mais les zones individuelles des dents. Les dents avant supérieures et inférieures et les molaires arrière supérieures sont considérées comme des dents à risque.
La caractéristique est la formation de récessions, c'est-à-dire une régression clairement prononcée des gencives. La dent peut alors être exposée jusqu'au dernier tiers et devenir souvent également sensible.
De plus, le recul des gencives s'accompagne d'une perte osseuse massive et les dents touchées se relâchent et il n'est pas rare que des dents soient perdues.
Plus d'informations sont disponibles ici: Maladie parodontale chronique
Qu'est-ce que la maladie parodontale agressive?
Contrairement à la parodontite chronique, la parodontite agressive est moins fréquente. Il est divisé en trois formes dépendant de l'âge, la parodontite prépubère, la parodontite juvénile et la parodontite adulte.
Contrairement à la parodontite chronique, elle se propage beaucoup plus rapidement et il y a une perte osseuse rapide et des poches gingivales inflammatoires avec des gencives saignantes. Les adolescents sont le plus souvent touchés et une accumulation familiale peut être observée, c'est pourquoi les antécédents familiaux et le traitement des autres membres de la famille ont du sens.
Une hygiène bucco-dentaire inadéquate ou les changements hormonaux pendant la puberté suffisent souvent à déclencher une parodontite agressive. Mais un système immunitaire faible ou des conditions médicales générales telles que le diabète sucré peuvent également être le déclencheur.
Les complexes bactériens, appelés germes marqueurs, sont responsables de l'infection bactérienne, l'Actinobacillus actinomycetecomitans jouant un rôle important en tant que germe principal.
La gingivite est l'un des premiers symptômes. Les gencives sont rouges et enflées. Le saignement des gencives se produit spontanément. Les bactéries migrent à travers les gencives décollées le long de la dent et attaquent rapidement l'os. La perte osseuse qui en résulte desserre les dents.
Si les enfants sont atteints de parodontite agressive, cela peut entraîner une perte complète et prématurée des dents de lait. Chez les adolescents, la parodontite agressive n'affecte généralement pas toutes les dents, mais se retrouve souvent sur les dents de devant centrales permanentes et la première molaire permanente.
Le traitement doit être débuté tôt pour éviter une perte osseuse rapide. Le traitement est similaire à celui de la parodontite chronique, seuls les contrôles doivent être plus étroitement liés, en particulier au début du traitement, et l'administration d'un antibiotique peut également être utile pour freiner l'activité bactérienne.
En savoir plus sur le sujet ici: Maladie parodontale agressive
Qu'est-ce que la gingivite ulcéreuse nécrosante aiguë?
La gingivite ulcéreuse nécrosante aiguë (ANUG) provoque un gonflement rapide des gencives et des saignements spontanés des gencives. Les gencives sont rougies et enflammées, il y a donc souvent des douleurs intenses, ce qui rend difficile l'alimentation et ne permet pas une hygiène bucco-dentaire adéquate.
Cela provoque une progression de l'inflammation et se transforme souvent en parodontite ulcéreuse nécrosante aiguë. La carie tissulaire (nécrose) survient assez tôt. Cela peut être accompagné d'une fièvre et d'un mauvais état général.
En savoir plus sur le sujet ici: L'ANUG
Qu'est-ce que la parodontite ulcéreuse nécrosante aiguë?
La parodontite ulcéreuse nécrosante aiguë (ANUP) est une forme particulière de parodontite qui résulte généralement de la gingivite ulcéreuse nécrosante aiguë (ANUG).
Dans le cas de l'ANUP, le parodonte est particulièrement affecté. Il s'agit d'une inflammation à progression rapide qui s'accompagne d'une douleur aiguë. Même au début de la maladie, une dégradation des tissus (nécrose) et la formation d'ulcères (ulcération) se produisent. La carie des papilles gingivales dans les espaces interdentaires est caractéristique.
Le traitement se concentre sur la réduction des germes grâce à un nettoyage complet des dents et à des rinçages désinfectants.De plus, l'administration d'un antibiotique peut être utile si la maladie est grave. Étant donné que la parodontite ulcéreuse nécrotique est souvent liée à une condition médicale générale, vous devriez également être examiné par un interniste.
Vous pouvez en savoir plus ici: L'ANUP
Facteurs de risque
Tabagisme et maladie parodontale
Comme pour de nombreuses autres maladies, le tabagisme est un facteur de risque majeur. Des études ont montré que les fumeurs avec une moyenne de 10 cigarettes par jour sont beaucoup plus susceptibles de développer une maladie parodontale. La maladie progresse également beaucoup plus rapidement chez les fumeurs.
La fumée de cigarette favorise la croissance des germes typiques de la parodontite. De plus, la nicotine peut se déposer sur les surfaces radiculaires et dans les poches gingivales et avoir un impact négatif sur les tissus.
Cela pourrait aussi vous intéresser: Arrêter de fumer - mais comment?
Maladie parodontale pendant la grossesse
En raison des changements hormonaux dans le corps d'une femme pendant la grossesse, le risque d'inflammation et de maladies de la muqueuse buccale et du parodonte (gencives) est augmenté.
Il existe des sites d'accueil (récepteurs) pour oestrogène et progestérone. En conséquence, les hormones de plus en plus présentes pendant la grossesse peuvent influencer la muqueuse buccale et déclencher des maladies.
Le traitement de la maladie parodontale pendant la grossesse est très important. Des études chez l'animal ont montré que la parodontite non traitée chez la mère augmente le risque de naissance prématurée chez l'enfant à naître.
Symptômes concomitants
La parodontite n'est souvent pas reconnue par les personnes touchées, car elle ne provoque pas de symptômes clairs au début. Il y a quelques signes qui peuvent être mis en évidence qui peuvent indiquer une maladie parodontale existante ou en développement.
Ces signes comprennent une augmentation des saignements des gencives, un gonflement des gencives, des collets de dents sensibles exposés, une mauvaise haleine notable, un recul des gencives (Gencive-récession), un goût désagréable dans la bouche ou même des dents qui vacillent.
Dans la plupart des cas, la parodontite est suivie d'une inflammation des gencives (soi-disant maladie des gencives). Gingivite) devant. Cela s'exprime à travers gonflement, Rougeur et Douleur des gencives. C'est aussi très douloureux lorsque vous vous brossez les dents.
Outre les principaux symptômes de la parodontite (inflammation, profondeur de la poche, perte osseuse), il existe également des symptômes d'accompagnement. Ceux-ci ne doivent pas (inévitablement) se produire, mais ils compliquent le tableau clinique. Ceux-ci sont listés en résumé: gonflement ou rétrécissement des gencives (gencive), Saignement, Les fistules, Migration des dents, -s'incline, -extensions, Le relâchement des dents, Perte de dents, Mauvaise haleine.
En savoir plus sur le sujet: Poches parodontales - identifier et traiter
Douleur
La douleur de la parodontite dépend de la sensibilité de l'individu à la douleur et du stade de la parodontite.
Au début, vous ressentez souvent des douleurs désagréables lorsque vous vous brossez les dents car les gencives sont enflammées. La régression des gencives, associée à une maladie parodontale progressive, se traduit par une exposition du cou des dents. Cela peut être très douloureux, notamment en cas d'irritations dues au froid ou à la chaleur.
Les patients signalent également des douleurs après un traitement parodontal. Cependant, ce sont Guérir la douleur. Pendant le traitement, il n'y a pas de douleur due à l'anesthésie. Une fois l'anesthésie apaisée, des douleurs de guérison surviennent. Cela peut être atténué avec des analgésiques tels que l'ibuprofène. Le traitement est très important malgré les inconvénients potentiels. Si elle n'est pas traitée, la parodontite entraîne une perte osseuse et dentaire.
Mauvaise haleine
Une fréquence accrue de mauvaise haleine peut être un signe de développement d'une parodontite. L'odeur est créée par des bactéries qui se déposent et métabolisent les résidus alimentaires. Il en résulte des produits intermédiaires soufrés qui provoquent une mauvaise haleine désagréable. Si la mauvaise haleine ne disparaît pas après 1 à 2 semaines malgré une bonne hygiène bucco-dentaire, un dentiste doit être consulté pour en clarifier la cause.
lire aussi: Comment lutter correctement contre la mauvaise haleine
Traitement de la maladie parodontale
L'objectif principal de la thérapie parodontale est de contenir les processus inflammatoires et d'assurer la guérison.
De plus, le risque de récidive de la maladie parodontale doit être minimisé. Pour cette raison, un dépistage approfondi a généralement lieu avant le traitement. Tout d'abord, le dentiste traitant doit avoir une image précise de la gravité et de l'étendue de la maladie. Il est également important d'analyser le comportement de nettoyage et la rigueur de l'hygiène bucco-dentaire. Le praticien peut le faire avec des moyens très simples. Pour commencer, l'état des gencives (Gencive) vu à l'œil nu.
Les processus inflammatoires dans la région des gencives affectent assez rapidement l'apparence de la gencive et provoquent une décoloration visible. Une fois roses, les gencives claires avec un apport sanguin normal deviennent de plus en plus foncées et semblent être attaquées à l'œil nu. De plus, l'étendue et la profondeur des poches gingivales sont évaluées. Pour cette raison, une sonde étroite et écaillée est insérée dans les poches le long de la dent entre la substance dentaire et la gencive. Le soi-disant PSI (Index de dépistage parodontal) forme la valeur moyenne des profondeurs de poche de chaque quadrant dentaire, il n'est donc utilisé que sur une seule dent (représentatif de toutes les dents du quadrant) mesuré. Une méthode beaucoup plus précise consiste à enregistrer toutes les poches de gomme. Six valeurs sont enregistrées pour chaque dent. Si la parodontite est répandue, il est également judicieux de prendre un soi-disant aperçu radiographique (OPG). Cet enregistrement permet une évaluation exacte de l'état des os et donc une évaluation de la suite du traitement.
Le traitement de la parodontite est divisé en trois phases, qui sont suivies d'un rendez-vous prophylactique régulier. La procédure exacte et l'intensité de la thérapie (c'est-à-dire le choix entre le nettoyage des dents fermées ou ouvertes) sont, comme pour la plupart des mesures de traitement dentaire, fortement dépendantes de l'état initial et de l'agressivité de la maladie.
La phase de diagnostic et d'évaluation déjà décrite se poursuit par la phase d'hygiène. Il est utilisé pour évaluer le comportement de nettoyage individuel du patient.
De plus, toute la dentition est nettoyée professionnellement à l'aide de soi-disant curettes (nettoyage professionnel des dents, PZR, curetage). Ce sont des instruments à main stérilisables, dont les extrémités sont rectifiées selon un angle spécifique. Grâce à cette coupe spéciale, les curettes peuvent être guidées étroitement le long de la structure dentaire. Le résultat est une élimination efficace de la plaque dure (tartre) et molle (plaque). Toute plaque qui est au-dessus de la gencive (supragingival) sont soigneusement supprimés. De plus, le patient est initié à un type d'hygiène bucco-dentaire qui lui convient et la manipulation de la soie dentaire et / ou des brosses interdentaires (brosse interdentaire) est expliquée. En effectuant un nettoyage professionnel des dents et en apprenant une technique de brossage des dents appropriée, l'état de l'appareil de maintien des dents peut être considérablement amélioré. Dans la plupart des cas, aucune autre mesure de traitement ne doit être ajoutée au confinement aigu et au traitement de la parodontite.
Cependant, si la parodontite est plus avancée, la phase de traitement fermé suit. Dans cette phase, tout sous la gencive (sous-gingival) enlevé les dépôts. En plus des curettes utilisées en phase d'hygiène, des instruments à main actionnés par le son et / ou les ultrasons sont également utilisés.
De cette manière, la plaque et le tartre particulièrement tenaces peuvent être éliminés. Une fois les dents nettoyées, les gencives reçoivent une période de guérison d'une semaine, au cours de laquelle la profondeur des poches diminue généralement de manière significative. La progression de la thérapie est évaluée lors d'un rendez-vous de contrôle séparé en mesurant à nouveau la profondeur de la poche. Dans le cas d'une légère réduction ou de poches de sortie particulièrement profondes (à partir d'une profondeur d'environ 7 mm), il est souvent nécessaire d'initier une méthode de traitement ouverte. Au cours de cette procédure, les gencives sont ouvertes chirurgicalement avec un scalpel, et le dentiste peut ensuite retirer le (sous-gingival) Réalisez des revêtements à vue. De plus, les défauts osseux déjà apparus peuvent être comblés avec un substitut osseux au cours de la même séance.
Outre l'avantage d'une meilleure visibilité, cette méthode présente bien entendu également certains inconvénients. Par exemple, le temps de guérison est significativement plus long par rapport à la procédure fermée. Ce fait est dû au fait que les incisions chirurgicales provoquent essentiellement un traumatisme du tissu pénétré. Les chances de succès du traitement parodontal peuvent être multipliées par l'utilisation d'un antibiotique approprié, car finalement la plaque causale est constituée de déchets de bactéries. C'est donc en cours de prévention (prophylaxie) une réinfection immédiate a du sens pour réduire la colonisation bactérienne dans la cavité buccale. En outre, le patient affecté est encouragé à faire un bain de bouche antibactérien après s'être brossé les dents (soi-disant Désinfection complète de la bouche). Cela réduit également le nombre de bactéries.
Lisez également notre sujet: soins dentaires
Traitement au laser
Une nouvelle option de traitement consiste en une thérapie laser photodynamique antimicrobienne. Une substance spéciale (photosensibilisateur) est introduite dans les poches gingivales. Cette substance est activée par un laser. L'oxygène est libéré par les bactéries qui ingèrent cette substance et les bactéries sensibles à l'oxygène meurent.
Comme les bactéries sont presque complètement détruites par le laser, aucun traitement antibiotique n'est nécessaire. Le laser n'endommage pas les tissus environnants, ce qui empêche les saignements et accélère le processus de guérison.
Si vous décidez de la thérapie au laser, vous devez la financer vous-même. Un traitement laser complet de toute la dentition coûte environ 250 à 300 euros et doit être payé en privé.
Quand ai-je besoin d'antibiotiques et lesquels?
Afin d'obtenir l'effet le plus efficace possible de l'antibiotique, il devrait idéalement être administré directement après que la plaque dure et molle a été enlevée par le dentiste.
Chaque patient parodontite a une occurrence différente des bactéries périodontopathogènes (pathologiques) typiques qui se produisent dans la parodontite. Une analyse des bactéries présentes dans la cavité buccale doit être réalisée afin de sélectionner l'antibiotique qui convient à chaque individu. De cette manière, vous pouvez prendre des mesures ciblées contre l'augmentation du nombre de bactéries.
En fonction de la présence de l'espèce bactérienne, i.a. les ingrédients actifs suivants sont utilisés: Amoxycilline, Ciprofloxacine, Métronidazole, Doxycycline, Tétracycline, Clindamycine. Les combinaisons fréquemment utilisées de métronidazole et d'amoxycilline ou de sont également très efficaces Métronidazole et ciprofloxacine. Dans de nombreux cas, le temps de prise d'antibiotiques est de 2 à 3 fois par jour pendant 7 jours. Cela peut varier en fonction de l'ingrédient actif. Il faut absolument suivre les instructions du médecin.
En savoir plus à ce sujet sous: Antibiotiques pour l'inflammation des gencives
Remèdes à la maison pour la maladie parodontale
Il existe des remèdes maison qui peuvent être utilisés dans votre propre traitement de la maladie parodontale. Ceux-ci comprennent, par exemple, le peroxyde d'hydrogène. Il est considéré comme fort agent antibactérien qui peut être utilisé comme bain de bouche en dilution avec de l'eau (1: 2) le matin et le soir. Il est très important de ne pas avaler le produit de rinçage puis de se rincer la bouche avec de l'eau.
La levure chimique est également un remède maison bien connu pour lutter contre les bactéries sous les gencives. La levure chimique est mélangée à de l'eau pour former une pâte et appliquée sur les gencives avec le doigt. Après 10 minutes d'exposition, la bouche peut être rincée.
D'autres remèdes maison bien connus qui auraient déjà conduit au succès sont le thé vert, le gel d'aloe vera ou un traitement à l'huile dans lequel une cuillère à soupe d'huile de tournesol pressée à froid est rincée dans la bouche pendant environ 15 minutes avant le premier repas, puis recrachée.
En général, cependant, il est également très important de savoir avec les remèdes maison qu'ils ont déjà obtenu du succès dans la thérapie complémentaire de la maladie parodontale, mais qu'ils représentent une alternative de traitement qui leur est propre. Le traitement proprement dit a lieu chez le dentiste.
Huile d'arbre à thé
Certains remèdes maison sont populaires pour réduire les germes dans la cavité buccale. Ceux-ci incluent l'utilisation d'huile d'arbre à thé comme rince-bouche.
Pour ce faire, mélangez 1 cuillère à café d'huile d'arbre à thé dans un verre d'eau tiède. Le bain de bouche doit être utilisé plusieurs fois par jour. Une cure d'huile à l'huile d'arbre à thé peut également être réalisée. L'extraction dite d'huile a déjà pu démontrer un certain succès dans la prévention de la parodontite et la lutte contre les germes indésirables dans la cavité buccale. Pour ce faire, une cuillère à soupe d'huile d'arbre à thé est rincée en bouche après s'être levée le matin à jeun. L'huile est tirée entre les dents pendant environ 10 à 15 minutes jusqu'à ce qu'elle passe du liquide jaunâtre à un liquide blanc. L'huile peut ensuite être crachée dans une serviette en papier et éliminée.
Cependant, les remèdes maison ne devraient, le cas échéant, être utilisés que pour soutenir la thérapie proprement dite dans le cabinet dentaire.
homéopathie
L'homéopathie peut être un complément à la thérapie parodontale conventionnelle. Cependant, il est très important de savoir que le traitement homéopathique n'est pas une alternative au traitement dentaire.
Si la maladie parodontale est déjà avancée, un antibiotique doit également être administré. Il n'y a pas d'autre moyen de lutter contre les bactéries agressives.
Néanmoins, le traitement homéopathique est un complément possible, notamment en post-soins. Il y a par exemple Arnica, complexe Aqua silicata Nestmann, solutions de rinçage ou sels de Schüssler (en particulier n ° 2, 3, 11). Un homéopathe devrait vous conseiller sur les options de traitement supplémentaires exactes dans le domaine de la parodontite.
Durée du traitement
Le traitement parodontal est divisé en trois périodes distinctes.
Le prétraitement consiste généralement en trois rendez-vous. Dans ceux-ci, une anamnèse est prise, une hygiène bucco-dentaire et un état parodontal sont établis, la cavité buccale est désinfectée, les revêtements durs et mous sont enlevés, une instruction est donnée en hygiène bucco-dentaire domestique approfondie et correcte et enfin la fluoration est appliquée.
La thérapie parodontale proprement dite est effectuée dans la section suivante. Ce sont deux rendez-vous, chacun d'une durée d'environ 1 à 2 heures. Ici, les bactéries sont éliminées des poches gingivales à l'aide d'instruments spéciaux, nettoyant ainsi les dents et le col des dents.
Les soins de suivi consistent en 3 à 4 rendez-vous par an, au cours desquels des contrôles sont effectués pour déterminer si le traitement a réussi ou non. Le premier contrôle a lieu 6 semaines après le traitement. Le deuxième contrôle 6 semaines plus tard. Le traitement de la maladie parodontale peut donc prendre plusieurs mois.
Coût du traitement de la maladie parodontale
La condition préalable à la prise en charge du coût de la thérapie parodontale par la mutuelle est que la maladie parodontale nécessite un traitement. Selon les compagnies d'assurance maladie, cela signifie une profondeur de poche de gomme d'au moins 3,5 mm ou plus.
De plus, il ne doit plus y avoir de tartre et le patient doit avoir été formé à une hygiène bucco-dentaire correcte et complète. En conséquence, le tartre doit être éliminé lors d'un traitement préliminaire et des instructions sur l'hygiène bucco-dentaire ont lieu. Ceci doit être supporté par le patient lui-même et s'élève à environ 50 - 200 €.
La thérapie parodontale proprement dite coûte environ 10 à 25 € par dent traitée et est entièrement couverte par celle-ci, selon le service et l'assurance maladie.
Un éventuel test pour déterminer les bactéries présentes coûte environ 50 à 80 € et doit à nouveau être supporté par le patient lui-même. Toutes les thérapies antibiotiques sont couvertes par l'assurance maladie.
La maladie parodontale est-elle contagieuse?
La parodontite est une maladie infectieuse et est donc contagieuse. Diverses études ont montré que les bactéries parodontales typiques peuvent être transmises à la fois directement, par exemple lorsque deux partenaires s'embrassent, et indirectement, par exemple grâce à l'utilisation de la même brosse à dents ou des mêmes couverts.
Dès que les personnes touchées remarquent les symptômes typiques et les symptômes qui les accompagnent, il faut veiller davantage à éviter l'infection.
Cependant, la maladie ne se déclare pas chez les personnes porteuses de la bactérie.Votre propre système immunitaire, la prise actuelle de médicaments, le stress, le tabagisme ou la consommation d'alcool sont déterminants pour le développement d'une parodontite. Dès qu'un membre de la famille a une maladie parodontale, il est recommandé que les autres membres de la famille soient également testés et, si nécessaire, subissent un traitement. Ceci est également important pour éviter une réinfection, même si la maladie parodontale n'a pas encore éclaté.
Une hygiène bucco-dentaire quotidienne intensive (brossage des dents, brosses interdentaires, fil dentaire, nettoyant pour la langue) est très importante pour la prophylaxie. En outre, les maladies qui se développent peuvent être évitées grâce à des contrôles réguliers chez le dentiste.
prévoir
Les processus inflammatoires dans la région du parodonte nécessitent un traitement urgent, car les conséquences à long terme peuvent avoir un impact énorme sur la capacité de mastication et l'esthétique du visage.
Si la parodontite n'est pas traitée pendant une période plus longue, les foyers d'inflammation se propageront davantage.
Dans la plupart des cas, il en résulte une diminution irréversible de la substance osseuse; les dents qui sont en fait complètement saines perdent leur prise et tombent. De plus, l'inflammation peut se propager de l'os aux racines des dents et à la pulpe (pulpe) et attaquent et détruisent les fibres nerveuses qui y sont incorporées.
Le pronostic de la parodontite est par conséquent mauvais si le traitement approprié est négligé. La mise en œuvre des mesures de traitement décrites améliore le pronostic à plusieurs reprises. En règle générale, toutes les dents peuvent être préservées dans les premiers stades. De plus, le déclin osseux peut être compensé par des mesures d'augmentation osseuse. Étant donné que l'inflammation sévère entraîne souvent une régression des gencives, des mesures esthétiques supplémentaires sont nécessaires pour de nombreux patients. Les prothèses de gencives artificielles ou une greffe de gencive peuvent améliorer l'apparence. Au cours de la transplantation, le dentiste enlève généralement un lambeau de tissu dans la zone du palais et le fixe sur le col de la dent exposée.
Est-il possible de guérir définitivement la parodontite?
Une guérison permanente de la parodontite dépend de la progression de la maladie. En général, elle ne peut être complètement guérie que si une parodontite est découverte à un stade précoce. Pour cette raison, il est très important de consulter un dentiste dès que vous remarquez les symptômes typiques. De plus, des contrôles réguliers (semestriels) chez le dentiste peuvent empêcher la maladie de se déclarer.
Si la parodontite est déjà avancée, le traitement de la parodontite consiste en plusieurs rendez-vous et rendez-vous de suivi chez le dentiste. Le dentiste enlève les dépôts durs et mous sur les dents et dans les poches gingivales. En fonction de la gravité, un antibiotique est administré pour combattre en permanence les bactéries responsables de la parodontite. En général, le but du traitement est d'essayer de contenir l'évolution pathologique (non saine) de la maladie et d'empêcher sa progression.
Cependant, ce qui suit s'applique: La parodontite entraîne également une perte osseuse. Une fois perdus, les os ne sont plus reproduits. Cependant, les tissus mous se régénèrent bien et la profondeur de la poche peut également être réduite avec un soin particulier.
prophylaxie
La prévention (prophylaxie) de la maladie parodontale comprend l'amélioration de l'hygiène bucco-dentaire quotidienne et la participation à un programme de prophylaxie dans le cabinet dentaire. Les patients atteints doivent se brosser les dents au moins trois fois par jour. Mais au final, ce n'est pas seulement la fréquence mais surtout la qualité de l'hygiène bucco-dentaire qui est la plus importante. Afin de pratiquer une hygiène bucco-dentaire efficace, les dents sont tachées de taches spéciales lors des séances de prophylaxie. Ceux-ci indiquent les endroits où le nettoyage doit être amélioré. En plus de l'utilisation de la brosse à dents, l'utilisation de fil dentaire et / ou de brosses interdentaires est recommandée (Brosses interdentaires). De plus, un nettoyage professionnel des dents doit être effectué à intervalles réguliers.
Quel est le lien entre la maladie parodontale et l'infarctus du myocarde?
La parodontite est associée à plusieurs reprises à une crise cardiaque ou à des dépôts vasculaires.
En général, la parodontite provoque des saignements et le nombre de bactéries nocives pour leur permettre de pénétrer dans la circulation sanguine. Cela peut se produire en mangeant ou en vous brossant les dents. En conséquence, une artériosclérose peut se développer. Des plaques se forment dans les parois des vaisseaux sanguins, qui peuvent se desserrer en cas de rupture (déchirure) et se coincer dans les vaisseaux étroits, par exemple le cœur, et ainsi provoquer une crise cardiaque.
En outre, la parodontite et l'infarctus du myocarde présentent des similitudes en termes de facteurs de risque pour le développement de la maladie respective. Ceux-ci incluent le tabagisme, la vieillesse et le diabète.