Thérapie diabète sucré
Synonymes au sens large
Sucre, diabète, diabète de l'adulte, type I, type II, diabète gestationnel
Traduction littérale: "Flux doux au miel"
Anglais: Diabète
Diabète thérapeutique
Un aperçu de la Niveau de sucre dans le sang L'objectif principal de la thérapie est d'atteindre une fourchette presque normale, car de cette manière le développement et la progression des complications diabétiques de stade avancé peuvent être évités ou retardés.
Il est important que le patient attrape la maladie Diabète dans sa vie et est conscient qu'il est responsable du contrôle de son métabolisme. Le patient doit mettre en œuvre de manière continue et indépendante les mesures thérapeutiques car la boucle de régulation naturelle est devenue inopérante.
Ceux-ci comprennent l'autocontrôle métabolique, l'activité physique et l'évitement des facteurs de risque tels que Fumée, Obésité ou hypertension artériellepour réduire le risque de modifications vasculaires.
Une thérapie globale, qui restreint le moins possible le patient, doit être envisagée, en particulier chez les jeunes diabétiques de type 1.

Les mesures générales qui appartiennent au traitement du diabète sucré sont les suivantes:
- Régimes et normalisation du poids,
- l'activité physique, car elle augmente la sensibilité des cellules musculaires à l'insuline,
- S'abstenir / réduire la nicotine et l'alcool.
D'autres options thérapeutiques spécifiques au diabète sont:
- Médicaments: médicaments antidiabétiques oraux ou insuline
- Former le patient
- Mesures pour éviter les complications (prophylaxie) et traitement pour le même.
Toutes ces mesures visent à créer une situation métabolique similaire à celle d'une personne en bonne santé (métabolisme normoglycémique).
En savoir plus sur le sujet: Abandon de l'insuline
La glycémie à jeun doit être comprise entre 90 et 120 mg / dl, avant et 2 heures après avoir mangé, la glycémie doit être inférieure à 130 mg / dl et une heure après le repas, elle doit être inférieure à 160 mg / dl.
L'urine du diabétique ne doit contenir ni glucose ni corps cétoniques.
La normalisation du poids corporel et des taux de lipides sanguins est essentielle pour éviter les complications du diabète.
Valeurs cibles cholestérol
Le réglage des valeurs de lipides sanguins doit correspondre aux valeurs suivantes
- Cholestérol total <180 mg / dl (<4,7 mmol / l)
- Cholestérol LDL inférieur à 100 mg / dl (inférieur à 2,6 mmol / l)
- Cholestérol HDL supérieur à 35 mg / dL (supérieur à 0,91 mmol / L)
- Triglycérides (graisses) inférieurs à 150 mg / dl (inférieurs à 1,7 mmol / l)
La valeur souhaitée pour le paramètre diabète - réglage - long terme HbA1c («mémoire de sucre») est inférieure à 6,5% (pour une explication du paramètre, voir «Évolution et pronostic»).
Plus loin Facteurs de risquequi, en plus du diabète, favorisent les changements vasculaires, doivent être désactivés. Plus précisément, cela signifie que le Fumée ensemble et le Mesures de tension artérielle du patient doit être ramené à des valeurs profondément normales (inférieures à 130/80 mmHg).
Des études médicales montrent que l'abaissement de la valeur de la tension artérielle systolique antérieure de 10 mmHg réduit les complications diabétiques de 12%.
En plus de toutes ces mesures préventives, il est important que le patient prenne conscience examens réguliers chez le médecin (interniste / médecin de famille). Toute complication tardive de la maladie du sucre peut être identifiée et le médecin a la possibilité d'initier immédiatement un traitement approprié.
Un vaste Éducation sur le diabète doit être fait dès que le diagnostic de «diabète» est posé, car ce n'est qu'alors que le patient sait comment faire face à la maladie et peut mener activement la thérapie. Dans le cadre de cette formation, le patient est expliqué le tableau clinique et reçoit des informations importantes sur le traitement. Le bon régime alimentaire, l'utilisation de médicaments et la détermination du taux de sucre dans le sang font partie du cours de formation et que faire en cas d'urgence "Hypoglycémie«Discussion et mesures à éviter Conséquences du diabète montré. L'assurance maladie en paie les frais!
Thérapie spécifique pour le diabète de type 1
Le traitement du diabète de type 1 repose sur des injections d'insuline sous la peau (injection sous-cutanée) à l'aide de «stylos», l'insuline ne pouvant pas être prise sous forme de comprimé en raison de son instabilité à l'acide de l'estomac.
L'alimentation, l'activité physique et l'éducation intensive des patients font également partie de la thérapie.
L'alimentation du patient et l'approvisionnement en insuline doivent être coordonnés de manière optimale afin qu'un taux normal de glycémie élevé soit atteint sur le long terme. Une distinction est faite entre l'insulinothérapie conventionnelle conventionnelle et intensifiée et la thérapie par pompe à insuline, qui est une forme d'insulinothérapie intensifiée.
Le patient doit être au thérapie conventionnelle Utilisez de l'insuline intermédiaire ou mixte pour adapter vos repas à un programme d'insulinothérapie strictement prescrit:
Il a administré de l'insuline deux fois par jour, soit 2/3 à ¾ de la dose quotidienne requise avant le petit déjeuner et le reste avant le dîner, avec un intervalle entre l'injection et le repas de 30 minutes. Cela signifie que l'insuline est injectée et ne doit pas être consommée pendant 30 minutes après. Cette procédure aboutit à une action optimale de l'insuline.
L'horaire de repas rigide doit être respecté, car le patient injecte une certaine dose d'insuline et «l'intercepte» avec les repas.
Le patient doit donc manger parce qu'il s'est injecté de l'insuline. S'il mange trop peu, sa dose d'insuline est trop élevée et il entre dans un état d'hypoglycémie; s'il est trop, en revanche, sa dose d'insuline est trop faible et il reste trop de glucose dans le sang.
Le traitement de l'hypoglycémie consiste en l'administration de glucose et en cas de choc hypoglycémique, 1 mg de glucagon doit être injecté dans le muscle du bras (injection intramusculaire) ou sous la peau (sous-cutanée). En raison de la survenue possible d'une telle urgence, les proches ou l'environnement du patient doivent être informés de la maladie et familiarisés avec le traitement d'urgence.
le insulinothérapie conventionnelle intensifiée du diabète de type 1 est basé sur le principe du bolus de base. La quantité d'insuline dont le patient a besoin pendant la journée est divisée en une quantité de base (BasePrincipe du bolus) d'insuline et de doses supplémentaires d'insuline dépendant des repas (BolPrincipe). Une insuline intermédiaire est administrée deux fois par jour pour l'apport d'insuline de base, qui couvre 40 à 50% de la dose quotidienne totale d'insuline. Les 50 à 60% restants sont répartis entre les doses de bolus liées aux repas, qui consistent en une insuline ordinaire ou un analogue d'insuline à action brève. La quantité des doses individuelles avant les repas dépend de la taille du repas suivant, de l'heure de la journée (la sensibilité du corps à l'insuline varie en fonction de l'heure de la journée), des activités physiques à effectuer et de la glycémie mesurée avant le repas (glycémie préprandiale).
Étant donné que tous ces éléments doivent être pris en compte dans cette forme de thérapie, une bonne formation et un sens élevé des responsabilités de la part du patient sont nécessaires. Contrairement à la thérapie conventionnelle, il n'est pas nécessaire de maintenir une distance d'alimentation par pulvérisation, car l'insuline normale ou les analogues à action brève agissent immédiatement.
le Thérapie par pompe à insuline a lieu au moyen d'une pompe externe, c.-à-d. l'appareil qui délivre de l'insuline régulière sous la peau se trouve à l'extérieur du corps. Le dispositif de pompage a la taille d'un paquet de cigarettes et peut par ex. porté attaché à la ceinture. Le débit basal délivré par le dispositif est programmable et est automatiquement délivré au patient. Les doses de bolus pour les repas individuels sont appelées par le patient lui-même, en fonction de la quantité d'aliment souhaitée et de la valeur de glycémie précédemment mesurée.
L'indication pour choisir cette forme de thérapie est la grossesse et les complications tardives imminentes du diabète. Lisez aussi: Diabète gestationnel
Les complications possibles sont:
- infections locales
- Déraillement du métabolisme avec un flux d'insuline bloqué et
- Hypoglycémie avec maîtrise de la glycémie insuffisante.
La condition préalable aux deux formes intensifiées d'insulinothérapie est que le patient soit coopératif et soit capable de prendre lui-même des décisions thérapeutiques. De plus, il doit être bien formé et formé au fonctionnement de l'appareil et effectuer au moins 4 autocontrôles de la glycémie chaque jour. Les soins du patient doivent être confiés à un médecin expérimenté dans le diabète (généralement un spécialiste en médecine interne). Les avantages sont qu'un contrôle métabolique optimal peut être obtenu et qu'un moment individuel de la prise alimentaire est possible, ce qui offre aux jeunes en particulier plus de liberté.
Thérapie spécifique pour le diabète de type 2
Les diabétiques de type 2 devraient recevoir une thérapie par étapes structurée en étapes.
La première étape et la mesure thérapeutique la plus importante est Normalisation du poids de mentionner que grâce à un régime diabétique et régulier activité physique (entraînement d'endurance) doit être atteint et maintenu.
Il existe essentiellement deux approches thérapeutiques différentes de la pharmacothérapie pour le diabète sucré.
- D'une part, vous essayez d'utiliser des médicaments que vous devez prendre pour réduire la fonction résiduelle du pancréas Pour soutenir autant que possible que la quantité d'insuline encore produite est suffisante pour les besoins quotidiens.
- En revanche, si le pancréas n'est plus capable de produire suffisamment d'insuline, vous pouvez injecter l'insuline de l'extérieur sous diverses formes.
La deuxième étape implique le début d'un thérapie médicamenteuselorsque la maladie ne peut être arrêtée par une perte de poids. Les patients obèses ont reçu Metformine (par exemple. Glukophage® Mode d'action: Absorption retardée du glucose par l'intestin et diminution de l'appétit), patients de poids normal Sulfonylurées (par exemple. Euglucon N® Mode d'action: Stimulation de la libération d'insuline par le pancréas) en tant qu'antidiabétiques oraux.
Si le réglage du diabète avec la préparation individuelle n'est pas satisfaisant, un deuxième médicament est ajouté à la troisième étape du traitement, généralement Acarbose (par exemple, Glucobay® Mode d'action: La dégradation du glucose dans l'intestin est retardée) ou Glitazone (Mode d'action: Augmentation de la sensibilité des cellules à l'insuline).
Si la thérapie avec les médicaments mentionnés échoue, une insulinothérapie conventionnelle ou intensifiée, c'est-à-dire injecter de l’insuline.
Pour plus d'informations, consultez
- Médicaments contre le diabète sucré
et - Diabète de type 2.
Complications
Les complications possibles de l'insulinothérapie sont Faible taux de sucre dans le sang (hypoglycémie) en cas de surdosage d'insuline ou d'activité physique accrue. Les signes possibles d'une condition hypoglycémique comprennent:
- Coeur de course
- la nausée
- la faiblesse
- Agitation
- un mal de tête
- gros appétit
- Trembler
- transpiration.
Étant donné qu'à partir d'un taux de sucre dans le sang inférieur à 40 mg / dl, l'apport de Cerveau n'est plus suffisamment garantie avec le glucose, de tels niveaux de sucre dans le sang entraînent une hypoglycémie choc.
Si le diabétique remarque des signes d'hypoglycémie, il doit vérifier sa glycémie et, si nécessaire, consommer du glucose ou des jus de fruits.
Une autre complication possible est que les cellules graisseuses s'accumulent sous la peau au niveau des sites d'injection et peuvent provoquer un durcissement (Lipodystrophie).
UNE Résistance à l'insulinec'est à dire. un besoin accru d'insuline en raison d'un effet insuffisant sur les organes cibles peut survenir. C'est surtout fait Obésité justifié.
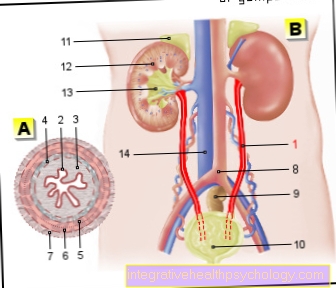
Maladies diabétiques secondaires, c.-à-d. Les maladies qui résultent du diabète sont causées par des niveaux chroniquement élevés de sucre dans le sang et provoquent des changements dans les vaisseaux sanguins. Soi-disant changements microangiopathiques, dans lequel les petits vaisseaux du corps sont affectés, se produisent souvent sur le rein, le Rétine et dans le système nerveux.
En outre, les plus gros navires sous le Macroangiopathie être affecté, par ex. les Artères coronaires ou la Artères des jambes, avec le risque de Crise cardiaque et Trouble circulatoire.
Complications à long terme
Maladies concomitantes et secondaires fréquentes chez les diabétiques de type 2
- 75,2% d'hypertension
- 11,9% de dommages à la rétine (rétinopathie)
- 10,6% de dommages aux nerfs (neuropathie)
- 9,1% de crise cardiaque
- 7,4% trouble circulatoire (maladie occlusive artérielle périphérique (MAP))
- 4,7% d'apoplexie (AVC)
- 3,3% néphropathie (Insuffisance rénale)
- 1,7% pied diabétique
- 0,8% Amputation des membres
- 0,3% de cécité